ANATOMÍA
Los ovarios son dos estructuras de color blanco rosado de tamaño dos veces más grandes que el de una almendra. Sobre su sperficie se destacan unos surcos, más o menos profundos, que le dan un aspecto resquebrajado. Esto es producto de “cicatrices ovulatorias”, como ve en el “estigma ovulatorio” (fig. A), donde se ven unos ovarios activos de la etapa fertil. Esos surcos que aparecen en los ovarios entre los 12 a 48 años de edad, se hacen cada vez más profundos y adquieren el aspecto de "ovarios menopáusicos" donde desaparece la función ovarica (fig. B).
 | |
A. Estigma ovulatorio. B. Ovario menopáusico | |
Los ovarios están dentro del abdomen, a ambos lados del útero, y miden alrededor de 4 cm de largo, 2 cm de ancho y 1 cm de espesor. Estas medidas varían mucho, dependiendo el momento del ciclo menstrual que se encuentre la mujer y la edad de la misma, porque disminuyen mucho de tamaño en la menopausia.
El corte sagital de ovario, que se muestra en la figura inferior, se ven dos zonas sin límites precisos: el epitelio y el estroma ovárico. El epitelio es pequeño en comparación con el estroma, que contiene la mayor cantidad de fibras elásticas, además de arterias espirales, venas, vasos linfáticos nerviosos y tejido conjuntivo.
Además contiene en la etapa de ovulación las siguientes estructuras: folículos atrésicos, folículos en crecimiento, folículos primarios, folículos de Graaf y un cuerpo lúteo atrésicos que serán analizados posteriormente.
El ovario está sostenido por dos ligamentos muy laxos y muy movibles, que son los siguientes:
- Ligamento útero-ovárico: que se une al fondo uterino por debajo de la inserción de las trompas de Falopio y también está recubierto de peritoneo (tejido que envuelve los órganos situados dentro de la cavidad abdominal).
- Ligamento infudibulopélvico o suspensorio del ovario: que se dirige al ovario en la pared abdominal. Realmente es el meso del ovario y son vasos y nervios recubiertos por peritoneo, por lo que es un ligamento muy laxo.
El ovario recibe su vascularización arterial de dos orígenes: la aportación principal es suministrada por la arteria ovárica, rama de la aorta. El origen secundario, proviene de la arteria uterina por su rama útero-ovárica. Los ovarios cumplen una doble función:
- Producen óvulos que son puestos en circulación en las trompas de Falopio.
- Producen hormonas que son secretadas directamente a la corriente sanguínea.
Son la fuente de producción de estrógenos y progesterona, los cuales determinan el desarrollo sexual femenino y actúan en el proceso reproductivo. Además, la testosterona también es producida por el ovario en cantidad mucho menor, pero cumple importantes funciones en la regulación de aspectos como su humor, estimula la sexualidadad y sensación de bienestar.
OOGÉNESIS
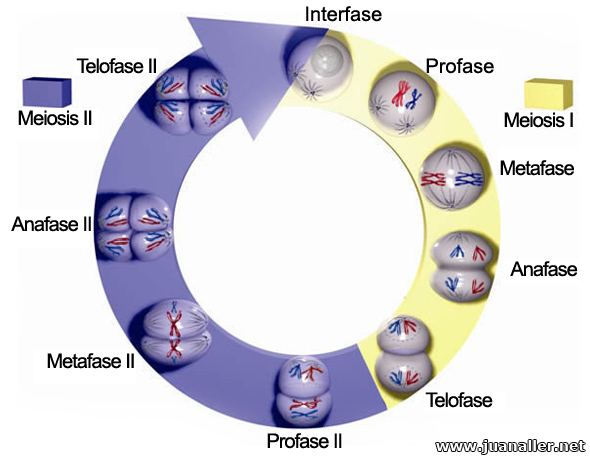 | |
Fases de la meiosis | |
(El texto apacece en negrita para una mejor comprensión)
Las células germinales generadas por mitosis son las llamadas ovogonias, que se localizan en los folículos, que son una acumulación de células que se encuentran en el interior del ovario. Estos folículos crecen y sufren una diferenciación celular para transformarse mediante la oogénesis en oocitos, que es la célula germinal que está en proceso de convertirse en un óvulo maduro.
La meiosis (proviene del latín "hacer más pequeño") es un proceso divisional celular, en el cuál una célula diploide (2n), experimentará dos divisiones celulares sucesivas, con la capacidad de generar cuatro células haploides (n).
Tanto la meiosis I como meiosis II comprenden las siguientes fases: Profase I, que es la etapa más compleja del proceso y a su vez se divide en 5 subetapas que son: Leptoteno, Zigoteno, Paquiteno, Diploteno y Diacinesis, seguidos de: Metafase I, Anafase I, Telofase I y las Profase II, Metafase II, Anafase II, Telofase II.
Complicado... ¿verdad?... ahora vean lo siguiente:
En el humano ocurren dos bloqueos de la meiosis, uno durante la Meiosis I (primera división meiótica) y el otro en la Meiosis II (segunda división meiótica). En la Profase I, se produce el primer bloqueo de la meiosis, cuando el oocito primario, que están desde antes del nacimiento y aparecen luego del comienzo de la ovulación y que se encuentran en el estadio de vesícula germinal.
Este primer bloqueo de la meiosis ocurre varios años después, en el transcurso de la vida reproductiva de la mujer, porque en cada ciclo menstrual, gracias al pico de LH (hormona de la ovulación), los oocitos que son ovulados reinician el segundo bloqueo de la meiosis y culminan la Meiosis II (segunda división meiótica).
Esto da origen una célula voluminosa u oocito secundario que contiene la mayor parte del citoplasma original. Además hay un corpúsculo polar, que es otra célula pequeña que contiene los cromosomas extras, que no son necesarios para la fecundación. En el resultado de la Anafase II ahora el oocito secundario tiene 23 cromosomas sexuales XX, mientras que el espermatozoide tiene 23 dos cromosoma: el X y el Y. Sólo el oocito secundario está destinado a la maduración adicional.
 | |
| |
Si no se produce la fecundación, la meiosis no se completará y el oocito secundario degenerará como una célula diploide al no culminar la segunda división meiótica.
El oocito secundario que se encuentra ahora en Metafase II se considera maduro, es decir, capaz de ser fecundado y detiene la evolución de la meiosis hasta la penetración del espermatozoide.
El oocito secundario flota libremente adentro del folículo, también conocido como folículo de Graaf (anatomista holandés del Siglo del XVII Regnier de Graaf). Tan pronto como ocurre la ovulación el óvulo maduro este será expulsado el día catorce del ciclo hacia las trompas de Falopio para ser fecundado.
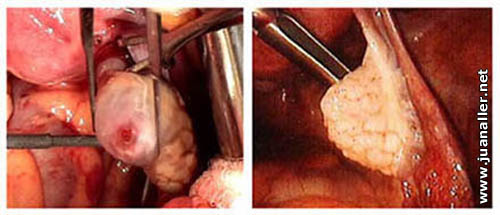
En la figura siguiente se puede arpreciar, con una laparoscopia, el momento en que ocurre la ovulación y la ruptura folicular, donde el folículo se revienta, soltando el oocito secundario en la cavidad abdominal.
La fotografía la consiguió casualmente el Dr. Jacques Donnez, cuando realizaba una histerectomía, y se han publicado en la revista New Scientist.com.
¿CUÁNDO OCURRE EL EMBARAZO?
Si llega el espermatozoide, ocurre la ovulación, detenida en la Metafase II. Todo este proceso ocurre en las trompas de Falopio y dura aproximadamente 5 días, luego se deposita en el cavidad del útero donde pasa unos 2-3 días más. Luego y ocurre la implantación del óvulo fecundado dentro del endometrio, para completar los 275 días de vida intrauterina con la salida del bebe.
La activación del oocito conlleva a la formación del segundo corpúsculo polar y expulsa una pequeña célula, que contiene los cromosomas extras, que no son necesarios para la fecundación para culminar la segunda división meiótica.
Durante la formación del segundo corpúculo polar para culminar la segunda división meiótica, aparecen los pronucleos, que es el núcleo de los gametos, donde un óvulo y al menos un espermatozoide se fusionan para crear el núcleo único del zigoto, que es la célula resultante de la unión del gameto masculino con el femenino.
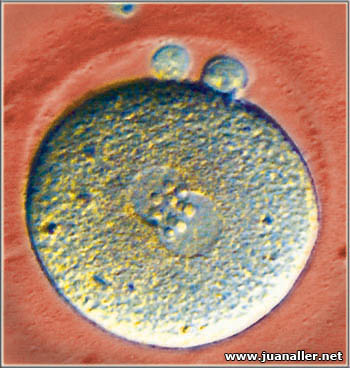 | |
Liberación del segundo
corpúsculo polar
| |
A partir de este momento comienza el proceso de división celular. El cigoto o zigoto (primera célula fecundada) se divide por mitosis en varias células más pequeñas denominadas blastómeras.
Estas se hacen cada vez más pequeñas en cada una, de forma tal que, de 2 células se forman 4, luego 16, y así sucesivamente, hasta formar la llamada mórula.
La mórula posee de 16 a 64 células y le comienza a aparecer una cavidad en su interior que la convierte en blastocisto. Este embrión se ha dividido muchas veces hasta llegar a tener unas 100 células. En esta etapa el embrión está en condiciones para implantarse en las paredes del útero.
Todo este proceso ocurre dentro de la trompa de Falopio, mientras el óvulo fecundado se desplaza desde su tercio externo, donde ocurre la fertilización, hacia la cavidad del útero.
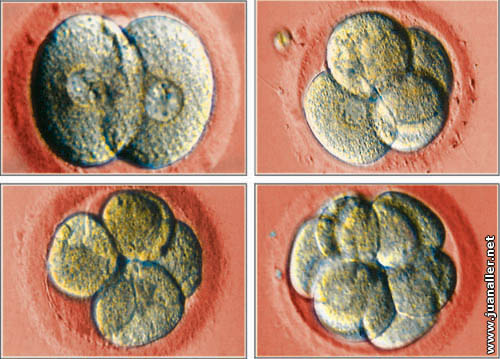 | |
Etapas del desarrollo embrionario:
A)2 células B)4 células | |
En algunos casos el folículo aumenta su tamaño más de lo habitual sin involucionar desarrollándose un quiste, que cuando poseen una exagerada cantidad de líquido en su interior, se denominan quistes funcionales capaces de producir mayor cantidad de hormonas femeninas y que pueden repercutir en todo el organismo.
Todo ésto es muy complicado… ¿verdad? ...eso es lo que pasa en los ovarios, pero todavía hay más...
PROCESO DE OVULACIÓN
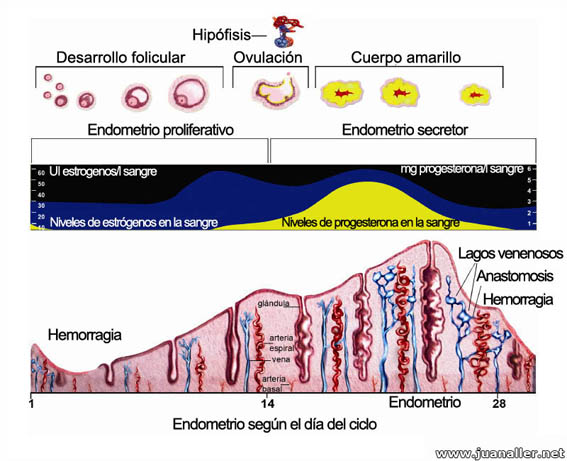
El ciclo menstrual tiene la misión de preparar el cuerpo de la mujer para la reproducción y para conseguir un embarazo con éxito. En el ciclo menstrual se pueden distinguir tres fases: la folicular o proliferativa, la ovulatoria y la fase secretora o fase lútea.
Fase folicular o proliferativa. Los estrógenos se producen es mayores cantidades que la progesterona, y ocasionan una serie de modificaciones en el aparato reproductor. Cada ciclo selecciona aleatoriamente un folículo que crece, hasta alcanzar una medida aproximada de 20 mm, entonces se romperá y liberará al futuro óvulo.
También existe la producción de moco cervical, para favorecer la penetración de los espermatozoides, el crecimiento del folículo, que se va a romper para que ocurra la ovulación y el desarrollo del endometrio. Esto en donde se produce mayor cantidad de progesterona para que se anide el embrión y, así, prepararse para la posible implantación del embrión.
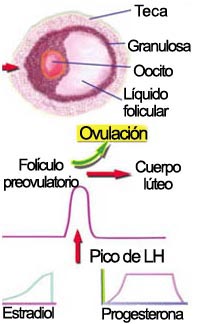
Fase ovulatoria. El proceso de ovulación es la consecuencia de un complejo mecanismo hormonal que se origina en una glándula que está en el cerebro llamada hipófisis, que secreta las hormonas folículo estimulante (FSH) y la hormona luteinizante (LH), que inducen la liberación de estrógenos y progesterona por el ovario.
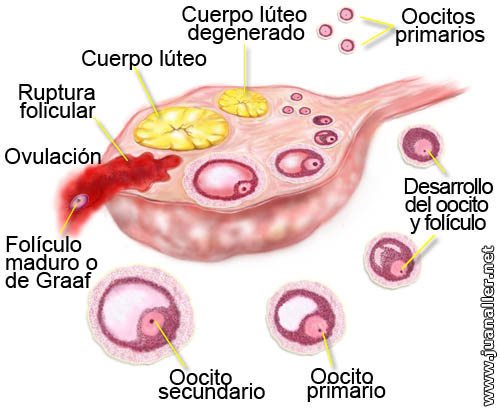 | |
Ciclo ovulatorio | |
En la figura que aparece a continuación se puede apreciar la secuencia de como ocurre la ovulación:
El proceso ovulatorio comienza por los oocitos primarios que están detenidos hasta que ocurra la primera regla. Luego viene el desarrollo del oocito y el folículo posteriormente, viene el oocitos secundario y la LH produce un pico que induce la secreción rápida de esta hormona.
La ruptura folicular del folículo maduro o de Graaf con la ovulación hace que se rompa se transforme en el cuerpo lúteo. Si no viene la regla y no ocurre el embarazo aparece el cuerpo lúteo degenerado.
El óvulo es liberado por el ovario 14 días antes de la regla siguiente, pero no necesariamente 14 días después de la regla anterior. Es importante entender esto, sobre todo cuando se utilizan los métodos de planificación familiar naturales.
Así, por ejemplo, si una mujer tiene ciclos de 26 días, la ovulación ocurrirá 12 días luego del primer día de la regla. En un ciclo de 36 días, ocurrirá 22 días después, pero en ambos casos la ovulación ocurrió 14 días antes de la regla siguiente. El óvulo se mantiene fértil por un período de 24 a 48 horas y éste es el tiempo de que dispone el espermatozoide para fertilizarlo.
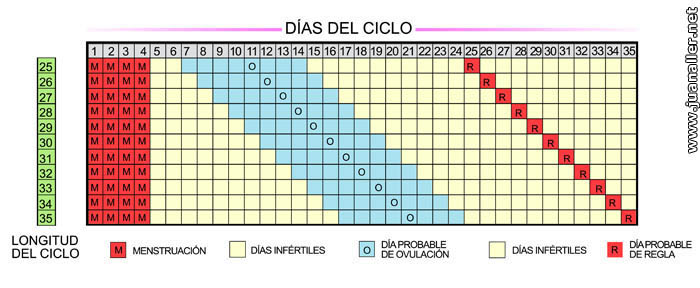 | |
Tabla de ciclos menstruales | |
Cuando ocurre la ovulación, el oocito es arrastrado hacia la trompa, que tienen unas pestañas muy pequeñas llamadas cilios que la ayudas a desplazarse. El transporte es complementado por los movimientos peristálticos (contracción rítmica de los músculos de las capas musculares lisas de la trompa de Falopio).
La fecundación del oocito por el espermatozoide ocurre en el extremo distal de la trompa de Falopio. El zigoto que es la célula resultante de la unión del gameto masculino con el femenino que abre el largo y complejo proceso de la gestación que culminará nueve meses. Si el oocito no es fecundado por los espermatozoides, migra hacia el endometrio pero, al no tener soporte hormonal de la progesterona, se descama con el resto del endometrio en la llamada menstruación.
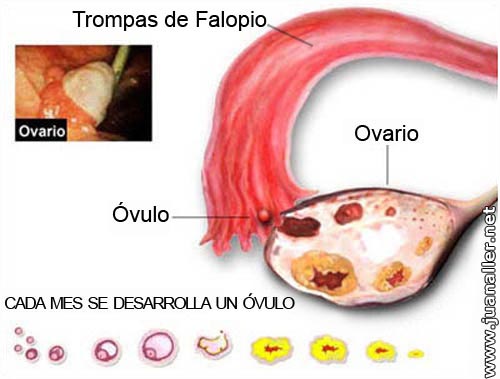 | |
Ciclo ovulatorio | |
Por otro lado, durante el acto sexual el hombre deposita cientos de millones de espermatozoides en la vagina de la mujer. En el trayecto de los espermatozoides existen filtros donde se van seleccionando los mejores y allí se inicia un viaje de unos 20 centímetros hacia las trompas.
Para entrar al útero, solamente uno de cada diez espermatozoides logra sobrevivir entre dos ó tres días, hasta que ocurra la ovulación. Después de una ó dos horas, unos 1.000 ó 2.000 espermatozoides logran entrar a las trompas de Falopio.
Solo unos 10 espermatozoides que sobreviven se adhieren a la membrana que rodea el óvulo, y liberan unas enzimas que disuelven la capa protectora del óvulo y ocurre la fertilización.
 | |
Ciclo menstrual ovulatorio | |
Fase secretora o fase lútea. Después de la ovulación comienza la fase lútea donde se produce la progesterona que dura hasta que se implanta el posible embarazo o hasta que se produzca la menstruación y se inicie el próximo ciclo.
En esta segunda parte del ciclo, el útero se prepara para la posibilidad de un embarazo acumulando la progesterona, sustancias nutritivas y habiendo cada vez más vasos sanguíneos. Si no ha habido fecundación se produce la muerte funcional del cuerpo amarillo o cuerpo lúteo y la mucosa uterina se desvitaliza por falta de estímulos hormonales adecuados.
Los elementos acumulados se desprenderán y se romperán los vasos sanguíneos, produciendo una hemorragia y ocurre la menstruación. Este ciclo se repetirá desde la pubertad y a lo largo de muchos años, excepto cuando se produce un embarazo, y hasta la menopausia.
Al principio de la menarquía (primera regla) los ciclos suelen ser irregulares, produciéndose la ovulación unos meses sí y otros no. Luego poco a poco se van haciendo cada vez más regulares con ovulación, hasta llegar a la perimenopausia, donde vuelven los ciclos irregulares. Luego viene la menopausia (última regla) y desaparecen las ovulaciones, reglas y hormonas.
HORMONAS
Los ovarios producen tres hormonas: estrógenos, progesterona y testosterona, cada una de las cuales tiene funciones diferentes que se analizan a continuación:
Estrógenos. El ovario produce tres estrógenos (estradiol, estrona y estriol), el más importante es el estradiol, responsable del crecimiento de los genitales internos, la maduración de los genitales externos, el depósito de grasa en sitios adecuados para resaltar la feminidad y el desarrollo de las mamas. En el proceso de reproducción, los estrógenos son responsables del crecimiento del endometrio y la producción del moco del cuello uterino, que favorece la penetración de los espermatozoides.
Progesterona. Es producida en grandes cantidades después de la ovulación por el cuerpo lúteo, también llamado "cuerpo amarillo" por su color característico. Esta estructura se forma después de la ruptura del folículo y liberación el óvulo. La progesterona es la responsable del mantenimiento de la segunda fase del ciclo menstrual y del embarazo. Si no ocurre la implantación del embrión, el "cuerpo amarillo" se atrofia y viene la regla. Si hay embarazo continúa sus funciones hasta el tercer mes de gestación en que la placenta se encarga de la producción de progesterona.
Testosterona. Es la hormona masculina producida por los testículos, pero también producida en menores cantidades por los ovarios. Se considera la "hormona de la sexualidad" y en gran parte es la responsable de la libido en la mujer en la menopausia.
Esto es el final de todo lo que pasa en los ovarios. Espero que hayan comprendido un tema tan "complejo" como éste.
FACTOR EDAD
 |
Posibilidad de embarazos
por grupo de edades |
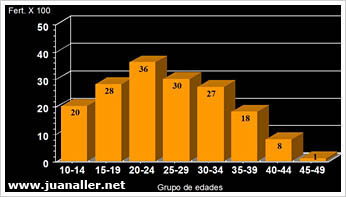
La edad desempeña un papel importante en el proceso reproductivo porque la mujer nace con el número total de óvulos que va a liberar a lo largo de su vida reproductiva, de tal manera que a los 20 años un óvulo tiene 20 años de edad y a los 40, tiene 40 años. Por eso la tasa de fertilidad de la mujer varía mucho con la edad como se puede ver en la gráfica.
Debido a esto, la edad óptima para salir embarazada es entre los 20 y los 24 años; sin embargo, durante las últimas dos décadas la mayoría de las mujeres planean sus embarazos después de los 30 años, debido a que deben cumplir con prioridades relacionadas con su desarrollo profesional.
Esto trae como consecuencia una disminución de su capacidad fértil que, en la mayoría de los casos, pasa inadvertida porque no produce alteraciones de su ciclo menstrual. Una vez que se agotan los folículos, se suspende la menstruación, la producción de hormonas y comienza la menopausia.